بیماری پارکینسون چیزی بیش از لرزش و سفتی است – این یک وضعیت تغییر دهنده زندگی است که میلیون ها نفر را در سراسر جهان تحت تاثیر قرار می دهد. بیماری پارکینسون یک اختلال عصبی مزمن و پیشرونده است که عمدتاً حرکت را تحت تأثیر قرار می دهد. علت آن از بین رفتن تدریجی نورون های تولید کننده دوپامین در مغز است، به ویژه در ناحیه ای به نام جسم سیاه. دوپامین یک انتقال دهنده عصبی است که مسئول هماهنگی حرکات صاف و کنترل شده عضلات است. با از بین رفتن این نورونها، سطح دوپامین کاهش مییابد که منجر به علائم حرکتی بارز پارکینسون مانند لرزش، سفتی و برادیکینزی (کندی حرکت) میشود.
اما بیماری پارکینسون فقط یک اختلال حرکتی نیست، بلکه باعث ایجاد مجموعهای از علائم غیرحرکتی مانند افسردگی، مشکلات حافظه، اختلالات خواب و حتی تغییرات در گفتار و حالات چهره میشود. این علائم کمتر شناخته شده می توانند به اندازه علائم فیزیکی مخرب باشند و اغلب قبل از بروز هرگونه مشکل حرکتی ظاهر می شوند.
برخلاف برخی از بیماری ها، پارکینسون آزمایش قطعی برای تشخیص ندارد و در هر فرد به طور منحصر به فرد ایجاد می شود. این امر آگاهی و شناخت اولیه را بسیار مهم می کند. اگرچه در حال حاضر هیچ درمانی وجود ندارد، درمان ها و تغییرات سبک زندگی می تواند تفاوت قابل توجهی در کیفیت زندگی ایجاد کند. کاردرمانی ، گفتاردرمانی و فیزیوتراپی از راهکارهای موثر در توانبخشی بیماری پارکینسون هستند.
علل و عوامل خطر
عوامل ژنتیکی
اگرچه پارکینسون به طور معمول یک بیماری ارثی در نظر گرفته نمی شود، ژنتیک می تواند در برخی موارد نقش داشته باشد. تقریباً ۱۰ تا ۱۵ درصد از افراد مبتلا به پارکینسون سابقه خانوادگی این بیماری را دارند. دانشمندان جهش های ژنی خاص مرتبط با پارکینسون را شناسایی کرده اند، از جمله جهش در ژن های SNCA، LRRK2 و PARK7. این جهشهای ژنتیکی میتوانند بر نحوه عملکرد نورونهای تولیدکننده دوپامین یا نحوه پردازش پروتئینها در مغز تأثیر بگذارند.
با این حال، داشتن یک جهش ژنی تضمینی برای ابتلا به این بیماری نیست – این به سادگی خطر را افزایش می دهد. بسیاری از افراد مبتلا به این جهش ها هرگز علائمی را نشان نمی دهند، که نشان می دهد عوامل محیطی و سبک زندگی نیز نقش مهمی دارند.
درک مشارکت های ژنتیکی نه تنها برای تشخیص، بلکه برای درمان های آینده نیز کلیدی است. تحقیقات ژنتیکی به دانشمندان کمک می کند تا درمان های شخصی و ابزارهای تشخیصی بهتری را توسعه دهند که روزی می تواند به درمان منجر شود.
محرک های محیطی
تصور می شود که عوامل محیطی با استعداد ژنتیکی در تعامل هستند تا احتمال ابتلا به پارکینسون را افزایش دهند. قرار گرفتن طولانی مدت در معرض سموم و مواد شیمیایی خاص – مانند آفت کش ها، علف کش ها و حلال های صنعتی – با افزایش خطر مرتبط است. زندگی روستایی، مشاغل کشاورزی و مصرف آب چاه نیز با نرخ بالاتر پارکینسون مرتبط است.
صدمات سر، به ویژه ضربه های مغزی مکرر یا ضربه، ممکن است خطر را افزایش دهد. تحقیقات در مورد کهنه سربازان و ورزشکاران بینش بیشتری در مورد این ارتباط ارائه کرده است. علاوه بر این، عفونت های ویروسی و التهاب در مغز ممکن است به تخریب عصبی کمک کنند، اگرچه این منطقه به مطالعه بیشتری نیاز دارد.
آنچه مهم است به خاطر بسپارید این است که خطر زیست محیطی به معنای اجتناب ناپذیری نیست. بسیاری از افرادی که در معرض این محرکها قرار میگیرند، هرگز به پارکینسون مبتلا نمیشوند، در حالی که برخی دیگر که هیچ فاکتور خطر شناختهشدهای ندارند، دچار پارکینسون میشوند. این طبیعت غیرقابل پیش بینی است که تحقیقات پارکینسون را چالش برانگیز و جذاب می کند.
تاثیر سن و جنسیت
پارکینسون معمولاً در افراد بالای ۶۰ سال ایجاد میشود، اگرچه پارکینسون زودرس میتواند افراد زیر ۵۰ سال را تحت تأثیر قرار دهد. سن بزرگترین عامل خطر است و هر دهه احتمال ابتلا به این بیماری افزایش مییابد.
مردان نیز بیشتر از زنان به پارکینسون مبتلا می شوند، اگرچه دلایل پشت این تفاوت جنسیتی نامشخص است. تفاوت های هورمونی، قرار گرفتن در معرض شغلی و حتی تفاوت در ساختار مغز برای درک بهتر این موضوع مورد مطالعه قرار می گیرند.
علائم بیماری پارکینسون
علائم حرکتی
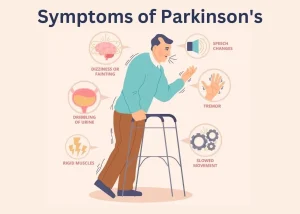
وقتی بیشتر مردم به پارکینسون فکر میکنند، به لرزش دستها یا راه رفتن سخت فکر میکنند – و دلیل خوبی هم دارد. علائم حرکتی قابل مشاهده ترین و معمولاً با این بیماری مرتبط هستند. این موارد عبارتند از:
- لرزش: اغلب از یک دست یا اندام شروع می شود، این حرکات لرزان ریتمیک معمولاً زمانی رخ می دهند که اندام در حال استراحت است.
- سفتی: ماهیچه ها سفت و غیر قابل انعطاف می شوند که می تواند حرکت را دردناک یا دشوار کند.
- برادیکینزی: کندی قابل توجه در شروع و تکمیل حرکات، حتی کوچکترین حرکات مانند بستن دکمههای پیراهن.
- بیثباتی وضعیتی: مسائلی را که میتوانند به بیثباتی یا زمین خوردن منجر شوند، حفظ کنید، بهویژه با پیشرفت بیماری.
این علائم حرکتی با گذشت زمان بدتر می شوند و می توانند در فعالیت های روزمره، از راه رفتن و لباس پوشیدن گرفته تا خوردن و نوشتن، اختلال ایجاد کنند. چیزی که برای بسیاری ناامیدکننده است، ناهماهنگی است – برخی از روزها بهتر از روزهای دیگر هستند و پیشبینی بیماری را سختتر میکنند.
درمانهای مدرن، از جمله دارو درمانی و فیزیوتراپی، میتوانند به طور قابل توجهی به مدیریت این علائم کمک کنند، اگرچه آسیب را جبران نمیکنند. ورزش منظم، رژیم غذایی سالم و فعال ماندن از نظر اجتماعی نیز ابزارهای قدرتمندی برای حفظ تحرک و استقلال هستند.
علائم غیر حرکتی
علائم غیر حرکتی اغلب تحت رادار قرار می گیرند، اما می توانند به همان اندازه – اگر نه بیشتر – بر کیفیت زندگی فرد تأثیر بگذارند. این موارد عبارتند از:
- افسردگی و اضطراب
- تغییرات شناختی و مشکلات حافظه
- اختلالات خواب
- یبوست و مشکلات گوارشی
- از دست دادن حس بویایی (آنوسمی)
- خستگی و درد مزمن
این علائم اغلب سال ها قبل از علائم حرکتی ظاهر می شوند و می توانند به عنوان علائم هشدار دهنده اولیه باشند. متأسفانه، گاهی اوقات به اشتباه تشخیص داده می شوند یا نادیده گرفته می شوند، به خصوص در مراحل اولیه. به عنوان مثال، یبوست مزمن یا از دست دادن بویایی ممکن است به عنوان مشکلات جزئی برطرف شود، اما می تواند نشانه تغییرات عصبی عمیق تر باشد.
گزینه های درمانی برای بیماری پارکینسون
داروها و درمان های دارویی
وقتی نوبت به مدیریت بیماری پارکینسون می رسد، دارو اغلب اولین خط درمان است – و دلیل خوبی هم دارد. اکثر داروهای مورد استفاده علائم را با افزایش سطح دوپامین در مغز یا تقلید از اثرات آن هدف قرار می دهند. اگرچه آنها بیماری را درمان نمی کنند، اما می توانند کیفیت زندگی را به میزان قابل توجهی بهبود بخشند.
رایج ترین داروی تجویز شده لوودوپا است که معمولاً با کاربیدوپا ترکیب می شود تا از تجزیه آن قبل از رسیدن به مغز جلوگیری کند. این ترکیب به طور موثر دوپامین را بازیابی می کند و برای کاهش لرزش و سفتی بسیار موثر است.
سایر داروها عبارتند از:
آگونیستهای دوپامین (مانند روپینیرول، پرامیپکسول) – این آگونیستهای دوپامین را تقلید میکنند و اغلب در بیماران جوانتر استفاده میشوند.
مهارکننده های MAO-B (به عنوان مثال، سلژیلین، راساگیلین) – اینها از تجزیه دوپامین در مغز جلوگیری می کنند.
مهارکننده های COMT – اینها با مسدود کردن آنزیمی که آن را تجزیه می کند، اثر لوودوپا را طولانی می کند.
آنتی کولینرژیک – گاهی اوقات برای لرزش، به ویژه در افراد جوان تر تجویز می شود.
مداخلات جراحی: تحریک عمیق مغز
برای افراد مبتلا به پارکینسون پیشرفته یا کسانی که دیگر به خوبی به دارو پاسخ نمی دهند، تحریک عمیق مغز (DBS) یک گزینه انقلابی است. DBS شامل کاشت الکترودها در مناطق خاصی از مغز (مانند هسته ساب تالاموس) است که حرکت را کنترل می کند. این الکترودها به یک دستگاه کوچک کاشته شده در قفسه سینه متصل می شوند که پالس های الکتریکی را برای تعدیل فعالیت مغز ارسال می کند.
نتایج می تواند شگفت انگیز باشد – نشان داده شده است که DBS لرزش، سفتی را کاهش می دهد و سیالیت حرکت را بهبود می بخشد. همچنین به بسیاری از بیماران این امکان را می دهد که دوز داروی خود را کاهش دهند که به عوارض جانبی مربوط به دارو کمک می کند.
با این حال، برای همه مناسب نیست. نامزدهای ایده آل معمولاً جوان تر هستند (زیر ۷۰ سال)، چندین سال است که پارکینسون دارند و به خوبی به لوودوپا پاسخ می دهند. این جراحی خطراتی مانند عفونت، خونریزی یا سکته را به همراه دارد و غربالگری کامل قبل از آن ضروری است.
توانبخشی بیماری پارکینسون
دارو به تنهایی کافی نیست درمان های توانبخشی نقش مهمی در حفظ عملکرد و استقلال دارند:
فیزیوتراپی به بهبود تعادل، انعطاف پذیری و قدرت کمک می کند. تمرینات متناسب می توانند زوال جسمانی را کاهش داده و خطر سقوط را کاهش دهند. تکنیک هایی مانند استراتژی های نشانه گذاری می توانند به غلبه بر قسمت های انجماد کمک کنند.
کاردرمانی بر فعالیت های روزمره زندگی متمرکز است. درمانگران میتوانند ابزارهای تطبیقی، اصلاحات خانگی و تکنیکهایی را برای آسانتر کردن لباس پوشیدن، غذا خوردن و حمام کردن پیشنهاد کنند.
گفتاردرمانی با پیشرفت بیماری ضروری می شود. پارکینسون می تواند منجر به گفتار نرم و یکنواخت یا مشکل در بلع شود. درمانگران از تمرینات صوتی (مانند درمان صدای لی سیلورمن) برای کمک به حفظ ارتباط واضح استفاده می کنند.
این درمانها با هم، افراد مبتلا به پارکینسون را قادر میسازد تا زندگی کاملتر و مستقلتری داشته باشند. یک رویکرد کل نگر که شامل دارو و درمان است اغلب مؤثرترین است.